Таблица 10
Типичные причины генерализованной лимфаденопатии
Острая лимфаденопатия. Регионарные воспалительные лимфаденопатии – острый лимфаденит представляет собой местное или распространенное воспаление лимфатических узлов. Они набухают, становятся теплыми, болезненными на ощупь, кожа над ними краснеет. Чаще всего у детей воспаляются подчелюстные лимфатические узлы. Местное увеличение шейных лимфатических узлов бывает при остром воспалении миндалин (ангине) или глотки (фарингите). Проникновение гноеродной инфекции через рану на руке вызывает воспаление подмышечных или локтевых лимфатических узлов, на ноге – паховых лимфатических узлов. Лимфаденит узлов брыжейки (оболочки из соединительной ткани, через которую кишка снабжается нервами и сосудами) вызывает спазмообразные боли в животе, напоминающие острый аппендицит. При распространенном лимфадените воспаляются многие лимфатические узлы. Это бывает при инфекционном мононуклеозе, кори, краснухе, некоторых кишечных инфекциях (сальмонеллез, иерсиниоз).
Обычно при остром лимфадените увеличиваются один, реже 2 – 3 лимфоузла, они мягкой консистенции, чаще всего довольно болезненны, подвижны, не спаяны с кожей, при выраженном воспалении кожа над увеличенным лимфоузлом может быть гиперемированной. Надо искать входные ворота инфекции. Это могут быть инфицированные раны, фурункулы, абсцессы, мастит, панариций, больные зубы. Нередко бывают случаи лимфаденита при уже полностью затихшем воспалении в первичном очаге. Иногда вместе с лимфаденитом определяется лимфангоит – красный тяж от входных ворот инфекции к увеличенному лимфоузлу.
Регионарные воспалительные лимфаденопатии с первичным аффектом. При ряде инфекционных заболеваний развивается регионарный умеренно выраженный лимфаденит, и всегда можно обнаружить первичный аффект в виде участка гиперемии с инфильтрацией вокруг. В последующем на месте гиперемии образуется корочка, затем эрозия или язвочка. Регионарные лимфоузлы небольших размеров – менее 2 см в диаметре, болезненные, не нагнаиваются. Такие симптомы характерны для группы заболеваний с природной очаговостью – марсельской лихорадки, клещевого сыпного тифа Северной Азии, лихорадки цуцугамуши, везикулярного риккетсиоза, клещевого энцефалита. Заболевания эти возникают в эндемичных зонах. Окончательный диагноз ставится на основании серологических исследований.
Аденовирусные заболевания. Среди всех форм респираторных инфекций аденовирусные заболевания чаще всего проявляются в том числе генерализованной лимфаденопатией. Увеличиваются преимущественно подчелюстные, заднешейные и затылочные узлы, они достигают величины вишни, становятся подвижными и болезненными. Наблюдаются также умеренная лихорадка, ринит, конъюнктивит, реже фарингит.
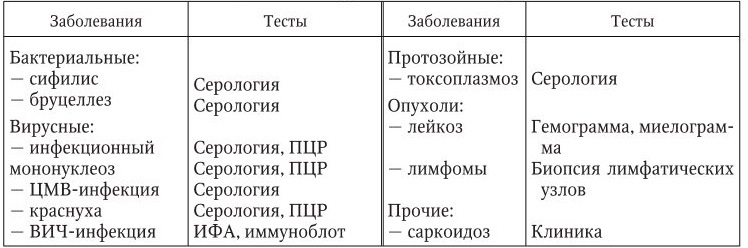
Из хронических инфекционных заболеваний регионарное увеличение лимфоузлов с развитием первичного аффекта (шанкра) характерно для первичного сифилиса.
Бруцеллез относится к заболеваниям, при которых также происходит вовлечение лимфоидного аппарата в патологический процесс, в этом случае характерен микрополиаденит. Значительное увеличение лимфоузлов при бруцеллезе отмечается нечасто. Некоторые из них могут быть болезненными, другие нет. Подозрение на бруцеллез должно возникнуть, если в анамнезе имеются указания на пребывание больного в эндемичных очагах, контакт с сельскохозяйственными животными. Характерны для бруцеллеза разнообразные формы поражения опорно-двигательного аппарата – артриты, синовиты, бурситы, миозиты. Часто выявляются признаки поражения нервной системы в виде радикулитов. Диагноз подтверждается с помощью внутрикожной пробы Бюрне и серологических исследований с применением специфических диагностикумов.
Краснуха – острое вирусное заболевание, названное так по основному симптому – появлению с первого дня болезни по всему телу красноватой бледной сыпи. Лимфаденопатия весьма характерна для краснухи: увеличиваются лимфатические узлы, расположенные позади ушных раковин, сосцевидного отростка, в затылочной и шейной областях. Обычно они величиной с горошину, плотные и болезненные.
Инфекционный мононуклеоз – острое вирусное заболевание, ведущим синдромом которого является генерализованное увеличение лимфатических узлов практически во всех группах. Чаще увеличиваются шейные и подмышечные узлы, они небольших размеров, эластичной консистенции, болезненные, подвижные, не спаяны между собой и кожей, не нагнаиваются. Лимфаденопатия сочетается с лихорадкой, гепатомегалией и спленомегалией, часто бывает ангина.
Инфекционный мононуклеоз необходимо дифференцировать с опухолями лимфатической системы. Не менее трудна дифференциальная диагностика между инфекционным мононуклеозом и токсоплазмозом.
Лабораторно диагноз устанавливается на основании типичных изменений гемограммы: лейкоцитоз в пределах 12 – 15 % 109/л, нейтропения и увеличение доли мононуклеаров. Подтверждают диагноз мононуклеоза положительные результаты реакции гетерогемагглютинации. Специфичной является также реакция связывания комплемента с антигеном вируса Эпштейна – Барр.
Но приходится в стационаре встречаться с ситуацией, когда лабораторное обследование первоначально может привести к ошибочному диагнозу.
ВИЧ-инфекция. У больных ВИЧ-инфекцией лимфаденопатия является одним из наиболее характерных симптомов, она носит генерализованный характер и развивается уже на ранних стадиях болезни. У больных выявляются увеличенные затылочные, заднешейные, аксилярные, надключичные, кубитальные лимфоузлы, которые в норме не пальпируются. Увеличиваются периаортальные и медиастинальные лимфатические узлы. Значительное увеличение группы торакальных или абдоминальных лимфоузлов обычно свидетельствует о присоединении суперинфекции, распространенном туберкулезе, атипическом микобактериозе, гистоплазмозе или лимфоме.
Увеличение лимфатических узлов наблюдается во всех или в большинстве групп, размеры узлов до 2 – 3 см в диаметре, они плотные, болезненные при пальпации, не спаяны с кожей. ВИЧ-инфекцию необходимо заподозрить, если лимфаденопатия сочетается с 2 – 3 наиболее постоянно встречающимися симптомами: снижением массы тела на 10 % и более, хронической диареей продолжительностью более 1 мес., перемежающейся или постоянной лихорадкой более 1 мес. Выявление у больного пневмоцистной пневмонии, кандидозного эзофагита, саркомы Капоши или криптококкового менингита делает диагноз ВИЧинфекции почти несомненным. Для лабораторного подтверждения диагноза проводится серодиагностика – выявление анти-ВИЧ-антител в ИФА и иммунном блотинге.
Бубоны и лимфадениты. Бубон – это регионарный лимфаденит паховой области (нередко некоторыми авторами неправильно применяют и для аденитов иных областей – локтевой, подмышечной и пр.). Бубоны – увеличение лимфатических узлов до размеров 3 – 5 см в диаметре с нередким нагноением и распадом. Наличие бубонов характерно для бубонной формы чумы, туляремии, венерического лимфогранулематоза.
Среди инфекционных заболеваний бубоны наиболее характерны для чумы и туляремии. Если заболеваемость туляремией в последние годы доведена до единичных случаев, то чума периодически дает эпидемические вспышки в мире, единичные случаи регистрируются на территориях СНГ.
При чуме первичные, т. е. близкие к месту входных ворот инфекции, лимфадениты – периадениты (первичные бубоны) появляются чаще на 2-й день болезни, причем тем позднее, чем тяжелее протекает чума. Типично развитие одного первичного бубона, реже их может быть два и более, вплоть до развития полиаденита. У каждого десятого больного появляются и вторичные бубоны соответственно волнам инфекционного процесса, в среднем на 4-й, 8-й и 14-й дни болезни, а у отдельных больных и позднее. Количество бубонов нарастает с тяжестью чумы. Характерно появление резкой болезненности одновременно с появлением первичных бубонов, однако у части больных боль на месте будущего бубона появляется на 1 или даже 2 дня раньше самого лимфаденита.