Мерцательная аритмия
Мерцательная аритмия встречается в практике скорой помощи особенно часто. Под этим понятием клинически нередко объединяют трепетание и мерцание (или фибрилляцию) предсердий – собственно мерцательную аритмию. Их проявления сходны. Больные жалуются на сердцебиение с перебоями, «трепыхание» в груди, иногда – на боли, слабость, одышку. Уменьшается сердечный выброс, может понизиться артериальное давление, развиться сердечная недостаточность. Пульс становится неритмичным, переменной амплитуды, иногда нитевидным. Тоны сердца приглушены, неритмичны. Характерный признак мерцательной аритмии – дефицит пульса, т. е. частота сердечных сокращений, определенная аускультативно, превышает частоту пульса. Это происходит потому, что отдельные группы мышечных волокон предсердий сокращаются хаотично, и желудочки иногда сокращаются впустую, не успев достаточно заполниться кровью. В этом случае пульсовая волна образоваться не может. Поэтому частоту сердечных сокращений следует оценивать по аускультации сердца, а лучше – по ЭКГ, но не по пульсу.
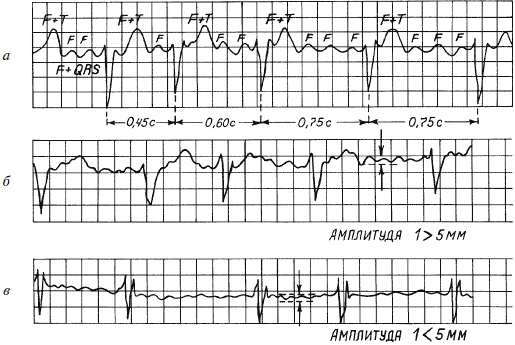
Рис. 18. ЭКГ при: а – трепетании предсердий; б – крупноволнистой форме мерцания предсердий; в – мелковолнистой форме мерцания предсердий
На ЭКГ отсутствует зубец Р (так как нет единой систолы предсердий), вместо него на изолинии присутствуют волны F различной амплитуды (рис. 18б, 18в), отражающие сокращения отдельных мышечных волокон предсердий. Иногда они могут сливаться с помехами или быть низкоамплитудными и поэтому незаметными на ЭКГ. Частота волн F может достигать 350–700 в минуту.
Трепетание предсердий – это значительное учащение сокращений предсердий (до 200–400 в минуту) при сохранении предсердного ритма (рис. 18а). На ЭКГ регистрируются волны F.
Сокращения желудочков при мерцании и трепетании предсердий могут быть ритмичными или неритмичными (что чаще), при этом может отмечаться нормальная частота сердечных сокращений, бради– или тахикардия. Типичная ЭКГ при мерцательной аритмии – мелковолнистая изолиния (из-за волн F), отсутствие зубцов Р во всех отведениях и разные интервалы R – R, комплексы QRS не изменены. Разделяют постоянную, т. е. давно существующую, и пароксизмальную, т. е. возникающую внезапно в виде приступов форму. К постоянной форме мерцательной аритмии больные привыкают, перестают ее ощущать и за помощью обращаются только при учащении сердечных сокращений (желудочков) свыше 100–120 ударов в минуту. У них следует снизить частоту сердечных сокращений до нормы, но не надо добиваться восстановления синусового ритма, так как это трудновыполнимо и может привести к осложнениям (отрыву тромбов). Пароксизмальную форму мерцания и трепетания предсердий желательно перевести в синусовый ритм, частоту сердечных сокращений также следует снизить до нормы.
Лечение и тактика в отношении больных на догоспитальном этапе практически такие же, как при пароксизмальных суправентрикулярных тахикардиях (см. выше).
Желудочковая экстрасистолия
Сами желудочковые экстрасистолы мало влияют на гемодинамику, но они могут предшествовать более грозным нарушениям сердечного ритма – желудочковой тахикардии и фибрилляция желудочков. Прогноз особенно неблагоприятен при частых желудочковых экстрасистолах (более 10 экстрасистол в минуту), групповых, политопных (т. е. исходящих из разных отделов желудочков, а поэтому разных по форме). Эти нарушения могут быть и ранним предвестником развивающегося инфаркта миокарда. На ЭКГ перед желудочковой ЭС отсутствует зубец Р, комплекс QRS расширен и деформирован (см. также раздел «Методика регистрации и ориентировочной оценки ЭКГ. Оценка источника возбуждения» и рис. 14б).
Больным со всеми видами желудочковых экстрасистол необходима неотложная терапия. Она будет рассмотрена далее.
Желудочковая тахикардия
Желудочковая тахикардия – одно из серьезных нарушений работы сердца. Оно обычно возникает на фоне тяжелого поражения миокарда и сопровождается быстрым нарастанием недостаточности кровообращения. На ЭКГ отмечаются очень частые и ритмичные (до 140–220 в минуту) сокращения желудочков сердца с изменением комплекса QRS наподобие описанных выше желудочковых экстрасистол (рис. 19а).
Рис. 19. ЭКГ при: а – желудочковой тахикардии; б – трепетании желудочков; в – мерцании (фибрилляции) желудочков
Во время приступов желудочковой тахикардии больные жалуются на боли в сердце, отмечаются бледность и влажность кожных покровов, быстро увеличивающаяся одышка, появление и нарастание хрипов в легких, падение артериального давления. Таким больным требуется немедленная и активная помощь.
Оказание помощи начинают с нанесения прекардиального удара кулаком в среднюю треть грудины. Иногда это обрывает приступ.
Препаратом выбора при желудочковой тахикардии и частой желудочковой экстрасистолии является лидокаин. 4–6 мл 2 %-ного раствора лидокаина вводят внутривенно в 14 мл 0,9 %-ного раствора хлорида натрия за 2 мин. В большинстве случаев приступ прекращается.
Если этого не происходит, введение лидокаина через 5 мин повторяют. Можно ввести внутривенно новокаинамид по методике, описанной для лечения пароксизмальных суправентрикулярных тахикардий. Введение сердечных гликозидов противопоказано.
На фоне желудочковой тахикардии у больного может развиться картина аритмического шока или отека легких, которые требуют отдельного лечения (см. соответствующие разделы).
Трепетание и фибрилляция желудочков
Трепетание и фибрилляция (мерцание) желудочков могут быть следствием некупированной тахикардии или развиться молниеносно и привести к быстрой смерти.
Трепетание желудочков – это частое (до 200–300 в минуту), ритмичное их сокращение. Оно, как правило, переходит в мерцание (фибрилляцию) желудочков, отличающееся столь же частым (до 200–500 в минуту), но беспорядочным нерегулярным сокращением отдельных мышечных волокон желудочков (рис. 19б, 19в).
Эти состояния требуют проведения сердечно-легочной реанимации (см. соответствующий раздел) на фоне внутривенного введения лидокаина. При возможности проводится электрическая дефибрилляция. Больные доставляются в стационар кардиологическими бригадами.
Атриовентрикулярные блокады
Атриовентрикулярные блокады – наиболее опасные нарушения проводимости. Характеризуются нарушением проведения волны возбуждения от предсердий к желудочкам. Различают 3 степени атриовентрикулярной блокады. I степень можно обнаружить только на ЭКГ в виде удлинения интервала Р – Q более 0,20 с. Клинически не проявляется, специального лечения не требует. При II степени атриовентрикулярной блокады отмечается урежение пульса, больные чувствуют «выпадения» отдельных сокращений сердца. На ЭКГ отмечается периодическое выпадение желудочкового комплекса QRS после постепенного удлинения интервала Р – Q или без него. Неотложная помощь оказывается только при частоте сердечных сокращений менее 55 в минуту. При впервые возникшей блокаде и (или) плохом самочувствии больного его госпитализируют в терапевтическое или кардиологическое отделение, так как существует опасность усугубления его состояния.
Атриовентрикулярная блокада III степени (полная) является наиболее опасной. При этом возникает полная разобщенность работы предсердий и желудочков. На ЭКГ видны зубцы P, интервалы Р – Р одинаковы, но не равны интервалам R – R, которые также одинаковы между собой (рис. 20). Предсердия сокращаются в своем ритме, а желудочки – в своем, более редком (реже 60 ударов в минуту). Из-за этого зубцы Р не связаны с комплексом QRS, могут находиться на любом расстоянии от него, а также наслаиваться на любые зубцы.